Herzrhythmusstörungen
Herzrhythmusstörungen sind oft nicht immer vorhanden, sondern treten häufig nur anfallsartig auf. Zwischen den Anfällen sind die Patienten beschwerdefrei und das EKG ist völlig normal. Daher wird die Diagnose oft erst spät oder gar nicht gestellt. Die häufigsten Symptome sind Herzklopfen, Herzrasen mit plötzlichem Beginn und Ende, Luftnot, Bewusstlosigkeit und Plötzlicher Herztod.
Oft werden Herzrhythmusstörungen mit Medikamenten behandelt, so genannten Antiarrhythmika. Das sind Medikamente, die die elektrische Erregung des Herzens beeinflussen und so Rhythmusstörungen unterdrücken, aber auch provozieren können (so genannte proarrhythmische Wirkung).
Bei den meisten Rhythmusstörungen ist heute der genaue Mechanismus bekannt und es gibt für nahezu jede Rhythmusstörung eine kathergestützte Behandlung (Ablation). Bei der Ablationsbehandlung werden mehrere Katheter, mit denen man elektrische Signale aufzeichnen und den Herzmuskel stimulieren kann, im Herzen an bestimmten Orten positioniert.
Dann wird die Rhythmusstörung durch Stimulation provoziert und ihr Mechanismus analysiert (elektrophysiologische Untersuchung). Dann wird mit dem Ablationskatheter der neuralgische Punkt der Rhythmusstörung gesucht und diese Stelle mit Hochfrequenzstrom erwärmt, so dass punktuell das Gewebe zerstört wird und eine Narbe entsteht. Für nahezu jede Herzrhythmusstörung gibt es heute eine Ablationsbehandlung mit einer Erfolgsquote von 80-95%.
Ausstattung
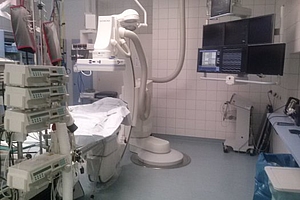
Die klinische Elektrophysiologie verfügt über zwei Labore, die mit der neuesten Technologie ausgestattet sind. Die Röntgenanlage ist ein "Artis Zee flor" der Firma Siemens.
In die Röntgenanlage integriert ist ein CT, mit dem am Arbeitsplatz dreidimensionale Darstellungen der Herzhöhlen erstellt werden können.
Der elektrophysiologische Messplatz ist das "Axiom Sensis", ebenfalls von Siemens.
Als elektroanatomisches Mapping-System stehen sowohl das "CARTO 3" der Firma Biosense Webster als auch das "Ensite System" der Firma St. Jude Medical zur Verfügung. Als Ablationsenergie verwenden wir sowohl Hochfrequenzstrom (Stockert Generator der Firma Biosense Webster) als auch Kälte (Cryoablation, Medtronic Cryocath inc.).
AV-Knoten-Reentry-Tachykardien
Knapp die Hälfte aller Episoden von anfallsartig auftretendem Herzrasen mit regelmäßigem Puls wird durch diese Rhythmusstörung verursacht. Eine AVNRT wird als störend und beängstigend empfunden, ist in den meisten Fällen aber nicht lebensbedrohlich. Das Herzrasen beginnt und endet typischerweise wie aus heiterem Himmel, das Herz klopft dabei oft bis in den Hals. Manchmal kann es durch spezielle Manöver beendet werden. Eine EKG-Dokumentation gelingt nicht immer sofort, so dass oft eine lange Zeit bis zur Diagnosestellung vergeht und häufig vergebliche medikamentöse Therapieversuche erfolgen.
Ursache der AVNRT ist eine angeborene Veränderung des zweiten Taktgebers des Herzens, des sog. AV-Knotens. Er besteht aus zwei Anteilen: einer schnellen und einer langsamen Bahn. Zwischen beiden entsteht ein Kurzschluss und das Herz rast los. Weil diese Veränderung angeboren ist, tritt eine AVNRT z.T. schon im Jugend- oder frühen Erwachsenenalter auf, kann sich aber auch erst später zeigen.
Die medikamentöse Therapie wurde durch die Katheterablation, die einfach, effektiv (>95% Erfolg) und sicher ist, in den Hintergrund gedrängt. Dabei werden zunächst für eine elektrophysiologische Untersuchung Kabel (Katheter) über die Leistenvenen und die Schlüsselbeinvene im Herzen platziert, über welche die Stimulation der Herzkammern zur Sicherung der Diagnose erfolgt. Anschließend wird mit einem speziellen Katheter die langsame AV-Knoten-Bahn mit Hitze oder Eis so verödet, dass kein Kurzschluss mehr entstehen kann. Nach erfolgreicher Verödung werden alle Katheter wieder entfernt. Narben entstehen nicht.
AV-Reentry-Tachykardien
Normalerweise wird der Rhythmus vom Sinusknoten, dem primären Taktgeber des Herzens, vorgegeben. Er liegt in der rechten Vorkammer. Diese Erregung wird vom sekundären Taktgeber, dem AV-Knoten, auf die Herzhauptkammer übergeleitet. Im Normalfall bildet dieser AV-Knoten die einzige Verbindung von der Vor- in die Hauptkammer. Neben diesem AV-Knoten gibt es bei einigen Menschen zusätzliche Verbindungen. Weil sie aus Herzmuskelgewebe bestehen und damit elektrische Impulse leiten, werden sie als Leitungsbahnen bezeichnet.
Zwischen AV-Knoten und zusätzlicher Leitungsbahn kann ein Kurzschluss entstehen, der zu Herzrasen führt und atrioventrikuläre Reentrytachykardie (AVRT) genannt wird. 90% aller AVRT verlaufen vom Vorhof über den AV-Knoten in die Hauptkammer und von dort über die zusätzliche Leitungsbahn zurück in den Vorhof, wo sich der Kreis schliesst.
Das Herzrasen beginnt und endet typischerweise ganz plötzlich, das Herz klopft dabei schnell, aber nicht stolpernd, sondern regelmäßig. Manchmal kann es durch spezielle Manöver beendet werden. Mit medikamentöser Therapie können die Rhythmusstörungen häufig nicht vollständig unterdrückt werden. Weil die zusätzliche Bahn angeboren ist, treten die ersten Rhythmusstörungen oft schon im Jugend- oder frühen Erwachsenenalter auf, manchmal aber auch erst später.
Die effektivste Therapie ist die Katheterablation (>95%). Dabei werden für eine elektrophysiologische Untersuchung Kabel (Katheter) über die Leistenvenen und die Schlüsselbeinvene im Herz platziert, über welche die Stimulation der Herzkammern zur Sicherung der Diagnose erfolgt. Anschließend wird mit einem speziellen Katheter die zusätzliche Leitungsbahn verödet. Nach erfolgreicher Verödung werden alle Katheter wieder entfernt. Narben entstehen nicht.
Kammertachykardien
Kammertachykardien sind schnelle Herzrhythmen, die auschließlich in den Hauptkammern des Herzens stattfinden und potenziell lebensbedrohlich sind, weil sie in Kammerflimmern enden können. Ob eine Kammertachykardie gefährlich ist, hängt im Wesentlichen davon ab, ob der Patient eine strukturelle Herzerkrankung hat. Bei Patienten ohne jede Herzerkrankung sind die meisten Kammertachykardien nicht lebensbedrohlich. Bei Patienten mit struktureller Herzerkrankung muss das Risko für den plötzlichen Herztod im Einzelnen von einem erfahrenen Rhythmologen beurteilt werden.
Kammertachykardien ohne strukturelle Herzerkrankung entspringen meistens aus dem Bereich der Verbindung zwischen den großen Arterien und dem Herzen unterhalb der Klappen (rechtsventrikulärer oder linksventrikulärer Ausflusstrakt). Sie treten entweder als einzelne Extraschläge oder als anhaltende oder nicht anhaltende Kammertachykardien in Erscheinung. Die typischen Symptome sind Herzklopfen, Herzrasen, Luftnot oder Schwindel. Dies schränkt vor allem die Lebensqualität ein, das Risiko für den plötzlichen Herztod ist minimal. Der Arzt kann den Ursprungsort im EKG erkennen.
Kammertachykardien mit struktureller Herzerkrankung entspringen meistens aus dem Bereich der Verbindung zwischen den großen Arterien und dem Herzen unterhalb der Klappen (rechtsventrikulärer oder linksventrikulärer Ausflußtrakt). Sie treten entweder als einzelne Extraschläge oder als anhaltende oder nicht anhaltende Kammertachykardien in Erscheinung. Die typischen Symptome sind Herzklopfen, Herzrasen, Luftnot oder Schwindel.
Vorhofflimmern
Vorhofflimmern ist die häufigste Rhythmusstörung. Die Häufigkeit nimmt mit dem Alter zu. Wir unterscheiden das paroxysmale und das persistierende Vorhofflimmern. Das paroxysmale Vorhofflimmern tritt anfallsartig auf, hält zum Teil über Stunden an. Das persistierende Vorhofflimmern kann nur noch durch eine medikamentöse Therapie oder durch eine elektrische Kardioversion in den Sinusrhythmus überführt werden. Der Begriff permanentes oder chronisches Vorhofflimmern wird für eine Rhythmusstörung verwendet, die selbst mit antiarrhythmischen Strategien nicht mehr in den Sinusrhythmus überführbar ist.
Bei der medikamentösen Behandlung des Vorhofflimmerns gibt es zwei Therapiekonzepte: die Frequenzkontrolle und die rhythmisierende Behandlung. Für die rhythmisierende Behandlung stehen vor allem Klasse-1-Antiarrhythmika, wie Flecainid oder Propafenon sowie Klasse-3-Antiarrhythmika, wie Amiodaron, Sotalol und jetzt neu Dronedaron zur Verfügung. Die Aussichten, mit den Medikamenten den Patienten längerfristig im Sinusrhythmus zu halten, wird über einen Zeitraum von 1 – 2 Jahren mit 30 – 70 % angegeben. Damit ist die medikamentöse antiarrhythmische Therapie mittelfristig relativ ineffizient und birgt insbesondere bei Patienten mit strukturellen Herzerkrankungen das Risiko einer proarrhythmischen Wirkung. Das heißt, die Patienten können unter der antiarrhythmischen Therapie gefährliche Kammerrhythmusstörungen erleben.
Vorhofflattern
Vorhofflattern ist eine Rhythmusstörung der Herzvorhöfe. Bei dieser Rhythmusstörung kreist die Erregung auf der Vorhoffseite um die Trikuspidalklappe. Meistens wird die Erregung in einem 3:1 Verhältnis auf die Herzkammer übertragen. Es können aber auch sehr hohe Frequenzen bis 250/min bei 1:1 Überleitung erreicht werden. Die Rhythmusstörung muss dann mittels Elektroschock in Narkose beendet werden. Leider ist die Wahrscheinlichkeit des Wiederauftretens sehr hoch. Innerhalb eines Jahres haben 50-60% der Patienten die Rhythmusstörung wieder.
Zum Glück gibt es für die Rhythmusstörung eine Ablationsbehandlung, mit der das Wiederauftreten zu 90-95% verhindert werden kann. Dabei wird an einer Stelle, durch die die Erregung hindurch muss (so genannter Isthmus) mittels Ablationsenergie eine Linie gezogen. Diese Behandlung ist relativ einfach und sollte bereits nach dem ersten Auftreten der Rhythmusstörung angewendet werden. Leider haben viele der Patienten mit Vorhofflattern auch Vorhofflimmern, das natürlich durch die Ablation nicht behandelt wird.
Plötzlicher Herztod - implantierbare Defibrillatoren
Der "Implantierbare Cardioverter/Defibrillator" (ICD) schützt den Patienten vor dem „Plötzlichen Herztod“. Er wird bei Patienten nach überlebten, lebensbedrohlichen Herzrhythmusstörungen (ventrikulären Tachykardien, Kammerflimmern) eingesetzt (Sekundärprävention des plötzlichen Herztodes), sowie bei Patienten mit stark eingeschränkter Herzpumpfunktion (Herzschwäche, Primärprävention des plötzlichen Herztodes), die ein besonders hohes Risiko für eine lebensbedrohliche Kammerrhythmusstörung haben.
Der ICD überwacht über die implantierten Elektroden den Herzrhythmus. Bei Auftreten einer gefährlichen Herzrhythmusstörung kann der ICD über die Elektrode einen Schock abgeben, so dass die gefährliche Herzrhythmusstörung und somit der Kreislaufstillstand beendet und ein normaler Herzrhythmus wiederhergestellt wird.
Implantiert wird der ICD in lokaler Betäubung in der Regel unterhalb des linken Schlüsselbeins, nachdem ein Schnitt von ca. 5cm vorgenommen wurde. Über eine Vene werden die Elektroden ins Herz vorgeschoben und verankert. Über einen Röntgenbildschirm wird die korrekte Lage überprüft. Die Elektroden werden an das Defibrillator-Gerät, welches eine Größe von 5x5x2cm hat, angeschlossen und unter der Haut unter dem Schlüsselbein implantiert. Abschließend wird die Schnittstelle mit resorbierbaren Fäden vernäht, so dass ein Entfernen der Fäden entfällt.
Nach der Implantation wird der Patient mit Hilfe von Medikamenten betäubt und von außen die gefährliche Herzrhythmusstörung herbeigeführt, um zu testen, ob der ICD diese richtig erkennt und effektiv beendet.
Bradykardien - implantierbare Schrittmacher
Die Herzschrittmacherimplantation ist eine etablierte Therapie bei Patienten mit einem niedrigen Herzschlag (Bradykardie). Wenn das Herz langsam schlägt, sind oft Schwindel, niedrige Belastbarkeit oder sogar eine Bewusstlosigkeit die Folge. Durch die Implantation eines Herzschrittmachers können diese Symptome durch geringen Aufwand beseitigt und viele Patienten vor dem plötzlichen Herztod durch Bradykardie bewahrt werden.
Der stationäre Aufenthalt beträgt in der Regel maximal drei Tage. Die Operation erfolgt unter einer Lokalanästhesie und dauert ca. 1,5 Stunden. Die Kabel des Herzschrittmachers dienen zur Erregung des Herzens und werden durch einen kleinen Schnitt unterhalb des Schlüsselbeins in das Gefäßsystem eingeführt und ins Herz vorgeschoben. Das Herzschrittmacheraggregat wird im Bereich des Brustkorbes unter die Haut eingepflanzt. Nach der Implantation ist der Patient wieder vollständig mobil.
Die Nachkontrollen werden in unserer Schrittmacherambulanz alle 6 bis 12 Monate durchgeführt. Hier werden nicht nur der Batteriezustand, die Funktion der Elektroden gemessen und die Wunde inspiziert, sondern auch Fragen und Probleme durch einen erfahrenen Arzt eruiert.
In unserer Rhythmus-Sprechstunde sind wir somit bemüht, die Patienten nicht nur vor und während der Operation, sondern auch nach dem Eingriff weiterhin optimal zu betreuen.
